Lymfomer er betegnelsen for kræft, der opstår i lymfesystemet – lymfom er altså et andet ord for lymfekræft. Lymfekræft inddeles i to hovedgrupper: Hodgkin lymfom og non-Hodgkin lymfom. DLBCL, diffust storcellet B-celle lymfom, udgør 1/3 af alle tilfælde af lymfekræft, og er den mest almindelige undertype af non-Hodgkin lymfom.
DLBCL karakteriseres ved relativ hurtigt voksende tumorer, der især opstår i lymfeknuder. Udtrykket ‘diffust’ afspejler, at de kræftceller, der er involveret, har udvisket den normale struktur i lymfeknuderne. DLBCL betragtes som en aggressiv form for lymfekræft, men sygdommen kan i de fleste tilfælde helbredes med passende behandling.
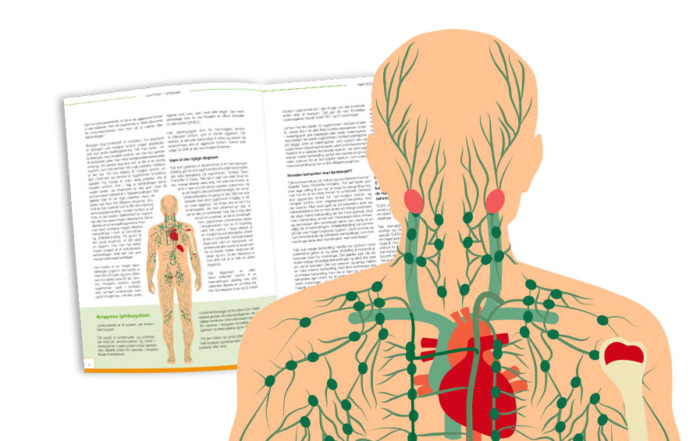
Lymfesystemet, der er en del af kroppens immunforsvar, består af ca. 600 lymfeknuder, der er fordelt i bl.a. halsen, mandlerne, brislen, armhulerne, brysthulen, bughulen og milten. Lymfeknuderne er forbundet af lymfekar-systemet, som bedst kan beskrives som en slags spindelvæv, hvori lymfevæsken transporteres. Lymfesystemet er en slags rensningsanlæg for vævene, og samtidig en vigtig transportvej frem til nærmeste lymfeknude, som kan iværksætte en produktion af immunceller og antistofproduktion, når vi rammes af virus og fremmede bakterier.
Behandling af DLBCL involverer ofte kemoterapi i kombination med immunterapi, og i nogle tilfælde kan stråleterapi også anvendes. Forskning og kliniske forsøg fortsætter med at udforske nye og mere effektive behandlinger for DLBCL. For nylig er såkaldt CAR-T-cellebehandling kommet til som en lovende behandling i de tilfælde, hvor sygdommen hurtigt vender tilbage efter endt behandling. Du kan læse mere udførligt om behandling nedenfor.
Fakta om DLBCL
- Hvert år diagnosticeres ca. 500 personer i Danmark med DLBCL.
- Sygdommen rammer oftest personer over 50 år. Risikoen for at udvikle DLBCL stiger med alderen.
- Over de sidste 10-20 år har vi set et stigende antal tilfælde af lymfekræft.
- Det skyldes, at hele befolkningen bliver ældre, men det er ikke hele forklaringen. Vi ved faktisk ikke, hvorfor vi ser denne udvikling.
Symptomer: Almindelige tegn på DLBCL
Symptomer på DLBCL er ofte en eller flere hævede lymfeknuder enten på halsen, i armhulerne eller i lysken.
Lymfeknuderne spiller en vigtig rolle i immunsystemet, fordi de er med til at bekæmpe infektioner, og derfor vil man ofte kunne opleve hævede lymfeknuder på halsen ved virussygdom, eller i lysken i forbindelse med et betændt sår på benet. Man bør selv holde øje med udviklingen 1-2 uger, inden man går til læge.
Det er vigtigt at understrege, at hævede lymfeknuder IKKE nødvendigvis er et tegn på lymfekræft.
Langt de fleste, der møder op hos lægen med forstørrede lymfeknuder, har ikke lymfekræft, men der er blot tale om en normal reaktion fra immunsystemet, hvor hævelsen af lymfeknuderne forsvinder igen inden for nogle få uger.
Symptomer ved DLBCL kan være:
- Øget træthed
- Gentagen nattesved
- Gentagne feberepisoder over flere uger uden en naturlig forklaring
- Utilsigtet større vægttab
Sådan stilles diagnosen DLBCL
Der er en række ydre faktorer som mange blødninger, fx i huden, blodmangel og hyppige infektioner, der kan give mistanke om sygdommen. Mistanken skærpes, hvis lægen finder:
Hvis der er mistanke om, at de hævede lymfeknuder kan være lymfekræft, bliver man typisk henvist til en diagnostisk enhed på hospitalet.
Ofte vil man lave en PET-/CT-scanning, som kan fortælle, hvad der sker inde i hele kroppen. Den vil kunne afsløre lymfeknuder, hvor der foregår en øget aktivitet.
Næste skridt at få taget en vævsprøve, fra en af de aktive lymfeknuder. Det foregår ved, at man stikker en lille nål ind i lymfeknuden, og udtager en lille vævspølse, som sendes til patologisk afdeling, der kan afklare om der er lymfekræft eller ej.
Nogle gange kan det være nødvendigt at fjerne en hel lymfeknude for at kunne stille diagnosen. Hvis det vurderes at være nødvendigt, udføres en knoglemarvsundersøgelse (i hoftekammen) i lokalbedøvelse.
I særlige tilfælde kan det også være nødvendigt at udtage en prøve af rygmarvsvæsken for at undersøge, om der er lymfom i rygmarvsvæsken.
Derefter vil der ofte går nogle 1-2 uger, inden man kan slå fast, om der er tale om lymfekræft. Derfra tager afdelingen for blodsygdomme over, og her vil man fortsætte udredningen og holde en informationssamtale med patient og pårørende, hvor de forskellige behandlingsmuligheder gennemgås, og en egentlig behandlingsplan laves.
Hvorfor får man DLBCL?
Vores krop er fyldt med organer, som alle sammen bygget op af celler, der har forskellige funktioner og former. For at kroppen og organerne kan fungere som de skal, produceres der hele tiden nye celler. I modsætning til alle andre af kroppens organer og celler, så er hovedparten af lymfecellerne i en venteposition, hvor de først udvikler sig til endeligt funktionsdygtige celler, når de har mødt en indtrængen bakterie eller virus.
Straks begynder en eksplosiv deling af lymfeceller, som hver især forsøger at lave den bedste variant af en celle eller antistof, der kan eliminere den indtrængende mikroorganisme. Det er i denne delingsproces, at der er risiko for, at der opstår forandringer, der på et senere tidspunkt kan blive til lymfekræft.
Den præcise årsag til DLBCL er ikke fuldt forstået, men flere faktorer kan være i spil. Nogle af disse kan være:
- Genetiske: Visse genetiske mutationer eller abnormiteter kan øge risikoen for at udvikle DLBCL. Disse genetiske ændringer kan påvirke cellernes normale funktion og føre til ukontrolleret vækst.
- Dysfunktion i immunsystemet: Personer med svækket immunsystem, enten på grund af en medicinsk tilstand, immundæmpende medicin eller en organtransplantation, har øget risiko for at udvikle lymfekræft, herunder DLBCL.
- Kroniske infektioner: Nogle kroniske infektioner er blevet forbundet med en øget risiko for DLBCL. For eksempel er Epstein-Barr-virus (EBV), som forårsager mononukleose (kyssesyge), blevet forbundet med udviklingen af visse tilfælde af DLBCL.
- Alder og køn: DLBCL er mere almindelig hos ældre voksne, hvor risikoen stiger med alderen. Sygdommen er lidt mere udbredt hos mænd end hos kvinder.
- Autoimmune sygdomme: Visse autoimmune sygdomme, hvor immunsystemet fejlagtigt angriber kroppens egne celler, er blevet knyttet til en øget risiko for lymfekræft, herunder DLBCL.
- Miljømæssige faktorer: De miljømæssige faktorer, der kan medvirke til at udvikle DLBCL, er ikke fuldt forstået, men vi ved, at eksponering for visse kemikalier, pesticider og andre miljøgifte kan bidrage til udviklingen af lymfekræft.
Det er vigtigt at bemærke, at i mange tilfælde forbliver den præcise årsag til DLBCL ukendt, og sygdommen kan udvikle sig hos personer uden synlige risikofaktorer. Der forskes stadig på dette område, og vores forståelse af bidragende faktorer kan udvikle sig over tid.
Forskellige stadier af DLBCL
Lymfekræft inddeles i fire stadier ud fra, hvor i kroppen sygdommen er, og om den har spredt sig til andre organer.
- I stadium 1 er det kun lymfeknuder i et enkelt område af kroppen, som er syge.
- I stadium 2 er flere lymfeknuder på samme side af mellemgulvet ramt at sygdom.
- I stadium 3 er lymfeknuder på begge sider af mellemgulvet ramt af sygdom.
- I stadium 4 er også organer uden for lymfesystemet ramt af sygdom.
Hvert af de fire stadier bliver yderligere inddelt i A og B, alt efter om sygdommen giver symptomer som nattesved, feber og vægttab (almene symptomer) eller ej. Hvis sygdommen fx er i stadie 1, og man ikke har almene symptomer, kaldes det 1A. Hvis man har almene symptomer, kaldes det 1B.
Stadiet er kun en af flere faktorer, der er af prognostisk betydning, og som har betydning for, hvilken behandling man kan tilbydes. Sygdom udenfor lymfeknuderne, fx lever, nyre og tarm, er ligesom en forhøjet LDH-værdi (laktatdehydrogenase) i blodet faktorer, der gør, at lidt færre opnår, at blive kureret af sygdommen. Høj alder og andre samtidige sygdomme er også af betydning for, hvilken behandling man kan tilbydes.
Behandlingen af DLBCL
DLCBL er en sygdom med meget forskellige prognoser afhængigt af, hvilken type af sygdommen der er tale om, og ofte er det nødvendigt at anvende flere behandlingsformer.
Som med andre kræftsygdomme gælder det, at jo tidligere sygdommen opdages, jo bedre vil fremtidsudsigterne være.
Der findes forskellige typer af behandlinger. Hvad der er det rigtige til dig, afhænger i høj grad af din specifikke sygdom, din alder og hvor udbredt kræften er.
Målet med behandlingen af DLBCL vil altid være at opnå den højeste effekt med færrest mulige bivirkninger.
Fremtidsudsigterne er forskellige fra patient til patient og afhænger i høj grad af, hvilken type af sygdommen der er tale om, ligesom det har betydning, hvor aggressiv varianten er.
Efter du har fået diagnosen DLBCL, vil lægen lave en behandlingsplan, der tager hensyn til din alder, om der er øvrige sygdomme, og hvor udbredt kræften er.
Det typiske behandlingsforløb ser således ud:
Kemoterapi og antistoffer
I de fleste tilfælde består behandlingen af en kombination af kemoterapi og antistoffer. Kemoterapi påvirker alle kroppens celler, mens antistoffer kun angriber syge celler. Antistoffer er altså mere skånsomme ved kroppen, men kan ikke alene få sygdommen under kontrol.
Kemoterapi findes i mange varianter og påvirker mennesker forskelligt. Den form for kemoterapi, der oftest benyttes i behandlingen af DLBCL, tilhører mellemklassen. Det betyder, at du kan få bivirkninger og blive træt, men de fleste vil kunne fortsætte deres dagligdag.
Kemoterapien bliver givet ambulant på hospitalet sammen med antistofferne. Du får også forskellige typer medicin, som forebygger bivirkninger ved kemoterapien. Behandlingen bliver typisk givet hver tredje uge, og man får ofte seks behandlinger i alt.
Ni ud af ti har effekt af denne behandling.
Det er vigtigt, at du kontakter den afdeling, du er tilknyttet, hvis du får feber eller bliver utilpas i perioderne mellem dine behandlinger.
Strålebehandling
Nogle gange er der rester tilbage af kræften på trods af behandling med kemoterapi og antistoffer.
Er det tilfældet, vil du typisk få tilbudt strålebehandling på hospitalet dagligt i tre til fire uger efter behandlingen med kemoterapi og antistoffer. Selvom strålebehandling har en god virkning på non-Hodgkin lymfom, og selvom sygdommen kun findes i et begrænset område, kan strålebehandling ikke stå alene, hvorfor man starter med kemoterapi og antistofbehandling for at opnå det bedst mulige resultat.
CAR-T-cellebehandling
Kort forklaret er CAR-T-cellebehandling en ny, lovende og meget avanceret (læs: dyr) behandlingsform.
CAR-T-cellebehandling (forkortelse for chimeric antigen receptor T-cell therapy) er immunterapi, hvor patientens egne hvide blodceller (T-celler) bliver gen-modificeret/programmeret til specifikt at angribe og ødelægge B-cellerne, som er den gruppe celler, de syge celler tilhører. Dette foregår i et laboratorie, hvorefter cellerne opformeres, så de kan gives tilbage til patienten efter nogle uger i et stort antal. CAR-T-cellebehandling er en såkaldt livsforlængende behandling.
I Danmark har lægemiddel-myndighederne været tøvende med at anerkende CAR-T-cellebehandling til ibrugtagning, men i efteråret 2023 godkendte Medicinrådet at anbefale lægemidlet Axi-cel (axicabtagene ciloleucel) til 2. linjebehandling af patienter med DLBCL, såfremt det skar inden for et år efter 1. linje behandlingen blev afsluttet. 2 linjebehandling er den behandling, man får, hvis man ikke har haft tilstrækkelig effekt af den første behandling.
CAR-T-cellebehandling har vist sig at være effektiv, især mod visse typer af blodkræft som akut lymfatisk leukæmi (ALL) og DLBCL, men kan have betydelige bivirkninger, der dog er håndterbare med passende medicinsk overvågning og behandling.
Stamcelletransplantation
Omkring to ud af ti patienter oplever tilbagefald eller manglende effekt af deres behandling. Det sker typisk inden for et par år. I disse tilfælde vil lægen vurdere, om man skal gentage den tidligere behandling eller foretage en stamcelletransplantation (knoglemarvstransplantation).
Der findes to former for stamcelle-transplantation: Autolog og allogen.
Ved den autologe opsamles ens egne knoglemarvsstamceller gennem en blodåre og fryses ned i nogle uge, indtil der bliver behov for at indgive de optøede stamceller til patienten igen efter få dages kraftig kemoterapi (BEAM).
Allogen stamcelletransplantation er en form for immunterapi, hvor lægerne erstatter patientens immunforsvar med en rask donors immunforsvar i håbet om, at dette vil opfatte de syge kræftceller som fremmede og afstøde dem.
Allogen stamcelletransplantation bruges i dag meget sjældent ved DLBCL.
Stamcelletransplantation fører til helbredelse i cirka halvdelen af tilfældene, men metoden skal nøje overvejes, fordi den kan give alvorlige bivirkninger.
Stamcelletransplantation kræver derfor, at:
- Sygdomsforløbet er så alvorligt og truende, at risikoen ved sygdommen klart overstiger risikoen ved transplantation
- Der skal være en tilgængelig søskendedonor, eller man skal have opnået Sundhedsstyrelsens tilladelse til at identificere en mulig, ubeslægtet donor. Andre medlemmer af familien vil desværre ikke kunne anvendes, fordi vævstyperne ikke vil passe.
- Sygdommen skal være inde i en stabil fase, hvor den seneste behandling (fx målrettet, biologisk behandling) stadig har en effekt i de tre-seks måneder, det tager, før transplantationen kan nå at virke. Hvis man er for svækket, kan det være, at kroppen ikke er i stand til at klare transplantationen og drage nytte af den.Udviklingen af stadigt mere effektive behandlinger, der også er effektive over for nogle af de mere problematiske varianter af sygdommen, har gjort stamcelletransplantation næsten overflødig.
Der bliver forsket meget inden for behandling af DLBCL i disse år, og der er flere nye lægemidler på vej, som viser lovende resultater i videnskabelige studier.
Forsøgsbehandling
På Kræftens Bekæmpelses hjemmeside kan du finde en liste over forsøgsbehandlinger inden for Non-Hodgkin Lymfom.
Bivirkninger ved behandlingen af DLBCL
Intensiv kemobehandling sætter hos nogle betydelige spor i form af:
- udtalt træthed
- kramper
- hukommelsesbesvær
- koncentrationsbesvær
- nervesmerter
Hos nogle vil disse symptomer fortage sig hen over årene, mens de hos andre har karakter af varige mén.
Ved behandling med immunterapi og målrettede, biologiske behandlinger er der mange mulige bivirkninger, men de er ofte relativt milde, og mange oplever ingen bivirkninger. Man kender endnu ikke til potentielle langtidsbivirkninger ved de nye behandlinger, da de kun har været i brug få år.
Det er vigtigt, at du taler med din læge om de mulige bivirkninger ved den enkelte behandling.
De fleste med DLBCL vil leve efter end behandling i fem år eller mere. Din personlige prognose påvirkes af mange ting som fx, hvor gammel du er, om du har andre sygdomme og din specifikke sygdom. Din læge kan hjælpe dig med bedre at forstå, hvad du kan forvente dig.
Denne tekst stammer fra en pjece udarbejdet af LyLe i dialog med overlæge Peter Brown, hæmatologisk afdeling på Rigshospitalet i april 2024.
Læs også nogle af vores artikler, der omhandler bla. DLBCL – diffust storcellet B-celle lymfom
Ny børnebog: Luas og Lilos Mor bliver syg
Det er med stor glæde, at LyLe kan præsentere en helt ny børnebog om blodkræft. Den har været savnet, fordi det er vigtigt også at have fokus på familiens børn, når emnet er noget [...]
Først efter behandlingen kom en voldsom bølge af svære følelser
Fra LyLe Fokus, april 2024: Den 13. januar sidste år fik Bente besked om, at hun havde lymfekræft, og forude ventede et voldsomt behandlingsforløb. Men det var faktisk først, da kræftsygdommen efter seks [...]
En sundhedsforsikring kan redde dit liv – hvis du får pengene i tide
Fra LyLe Fokus, april 2024: Da Bjarne Dickows fik diffus storcellet B-Celle lymfon, var CAR-T den eneste behandling, der var tilbage. Den kan man ikke få i Danmark og regionen ville ikke betale [...]
Ingen har glæde af at tage sorger på forskud …
Fra LyLe Fokus, april 2024: I efteråret 2017 fik den dengang 63-årige Arne Notkin diagnosen lymfekræft. Forud var gået et mere end fem måneder langt ’skrækindjagende’ udredningsforløb, der på værst tænkelige vis illustrerer, [...]
Kommunen er magten, og borgerne ofte de små, når kræftpatienter rammer jobcenter-systemet
Fra LyLe Fokus, april 2024: Socialrådgiver Maj Thorsen har arbejdet otte år i det offentlige, men tog i 2017 springet og blev privatpraktiserende socialrådgiver. Hun bistår borgere – og herunder kræftramte – i [...]
Lymfekræft – en myriade af kræftsygdomme, hvor prognosen er god
Fra LyLe Fokus, april 2024: Lymfekræft – eller lymfeknudekræft, som sygdommen også kaldes – opstår i kroppens lymfeceller. Da lymfeceller findes overalt i kroppen, kan sygdommen praktisk talt opstå hvor som helst. Som [...]