Fra LyLe Fokus, april 2024:
Lymfekræft – eller lymfeknudekræft, som sygdommen også kaldes – opstår i kroppens lymfeceller. Da lymfeceller findes overalt i kroppen, kan sygdommen praktisk talt opstå hvor som helst. Som regel sidder den dog i lymfeknuderne og ofte også i knoglemarven. At sygdommen kan sidde mange steder i kroppen, er ikke så problematisk, som det lyder. Derved adskiller lymfekræft sig fra andre kræftsygdomme, hvor spredning kan være yderst problematisk.
 ”Hvis der er tale om en aggressiv form for lymfekræft, kan sygdommen faktisk helbredes, selvom den er spredt i store dele af kroppen,” forklarer Tarec Christoffer El-Galay. ”Vi bruger en stadie-inddeling, som fortæller os, hvor udbredt sygdommen er, og udbredelsen kan have betydning for chancen for at opnå helbredelse, men som regel ikke om det er muligt, når der er tale om aggressiv lymfekræft. Dermed adskiller lymfekræft sig grundlæggende fra mange andre kræftformer indenfor onkologien, hvor vi taler om spredning i form af metastaser, som kan være vanskelige at behandle effektivt. Ved lymfekræft er det en helt anden situation, men mere om det senere.”
”Hvis der er tale om en aggressiv form for lymfekræft, kan sygdommen faktisk helbredes, selvom den er spredt i store dele af kroppen,” forklarer Tarec Christoffer El-Galay. ”Vi bruger en stadie-inddeling, som fortæller os, hvor udbredt sygdommen er, og udbredelsen kan have betydning for chancen for at opnå helbredelse, men som regel ikke om det er muligt, når der er tale om aggressiv lymfekræft. Dermed adskiller lymfekræft sig grundlæggende fra mange andre kræftformer indenfor onkologien, hvor vi taler om spredning i form af metastaser, som kan være vanskelige at behandle effektivt. Ved lymfekræft er det en helt anden situation, men mere om det senere.”
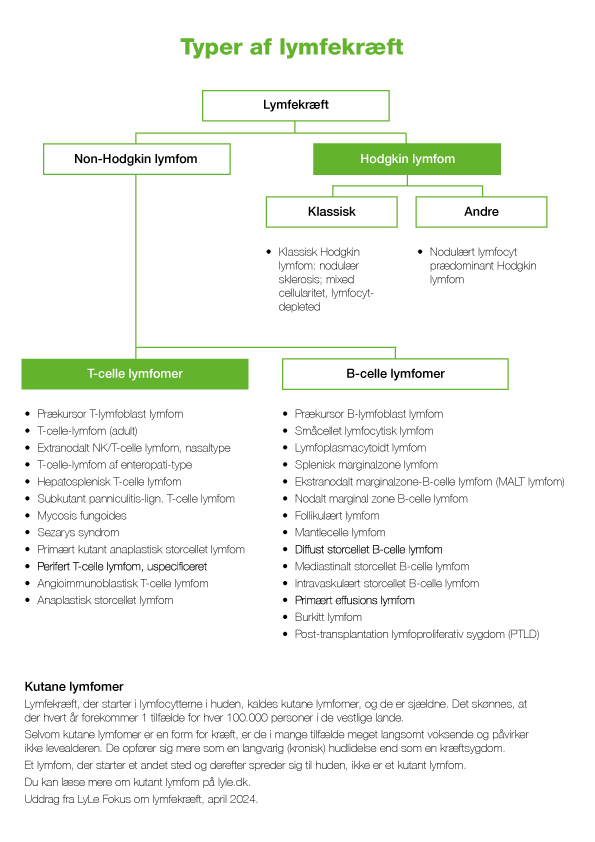
To hovedgrupper: Hodgkin og non-Hodgkin
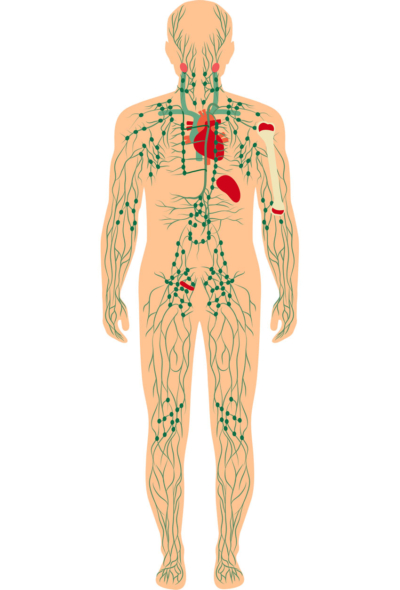
Lymfesystemet, også kaldet lymfekarsystemet, er et system af lymfeknuder og -kar, der er i hele kroppen. Systemet er en vigtig del af kroppens immunforsvar, der bekæmper infektioner. Lymfekarsystemet transporterer desuden overskydende væske væk fra vævene, så der ikke opstår væskeansamlinger (ødemer).
Der findes over 400 lymfeknuder i kroppen, og de er indbyrdes forbundet. Lymfeknuderne findes i større samlinger på halsen, i armhulerne og i lyskerne. Derudover findes de i brysthulen og bughulen. Knoglemarven, milten, brislen og mandlerne udgør også en del af det lymfoide system. Lymfecellerne findes desuden flere andre steder, fx i blodet og tarmslimhinden.
Lymfekræft kaldes også lymfom og inddeles i to hovedgrupper: Hodgkin lymfom og non-Hodgkin lymfom. Non-Hodgkin udgørmere end 80 procent af alle lymfekræftsygdomme – altså langt hovedparten.
Man kan derefter meget groft opdele non-Hodgkin lymfomer i lavmaligne (langsomt voksende) og højmaligne (hurtigt og aggressivt voksende). Herudover er der også en opdeling i B-lymfomer og T-lymfomer afhængig af, hvilke celler lymfekræften udgår fra.
De milde former kræver ofte ingen behandling
”Ved de fredelige, indolente (langsomt voksende) former for non-Hodgkin lymfom er der som udgangspunkt tale om en kronisk, men uhelbredelig sygdom. I hvert fald hvis sygdommen er spredt udenfor en sammenhængende og begrænset gruppe af lymfeknuder, som kan dækkes af strålebehandling. Vi ved, at tidlig behandling af de mildeste former ikke forbedrer overlevelsen, hvis sygdommen ellers ikke giver symptomer eller trykker på organer. Hvis man ikke føler sig syg, så får man det ikke nødvendigvis bedre af at starte en behandling, der anses som lindrende. Tværtimod kan man opleve bivirkninger, som overgår generne fra den sygdom, man behandler. Derfor skal sygdommen og dens eventuelle symptomer vejes imod effekten af behandlingen (som regel kemo eller immunterapi). Det gælder om at finde en fornuftig balance, og vi taler altså her kun om de milde former. Hvis man ikke behandler umiddelbart, vil man typisk følge sygdommen meget nøje – selvom man ikke er i behandling. Vi kalder det ’wait and watch’.”
”Taler vi derimod om de aggressive former for non-Hodgkin lymfom – og om Hodgkin lymfom – så behandler vi dem altid med det samme med mindre helt særlige forhold gør sig gælende. Og det er uanset, om patienten har mærket sygdommen eller ej. Vi ved, at chancen for at blive helbredt er bedst, hvis man sætter hurtigt ind, efter at sygdommen er opdaget. Ved de aggressive sygdomme for non-Hodgkin lymfom og Hodgkin lymfom, behandler vi i de fleste tilfælde for at helbrede patienterne. Det kan lyde paradoksalt, at det er de aggressive former vi kan helbrede, men de sygdomme er mere følsomme for immunkemoterapi, hvis man vel at mærke tåler behandlingen.”
Biologien bag lymfekræft er kompleks. For eksempel er biologien ved Hodgkin lymfom meget anderledes end ved andre kræftsygdomme. Når man kikker i en lymfeknude med Hodgkin lymfom, ser man kun ganske få ondartede celler, men med mange betændelsesceller omkring. Det ændrer dog ikke ved, at det er en alvorlig sygdom, som ofte rammer helt unge patienter. Heldigvis er der kun 150 nye tilfælde af Hodgkin lymfom om året i Danmark og dermed er sygdommen forholdsvis sjælden. For mange år siden døde patienter ofte af Hodgkin lymfom, men i dag er behandlingen blevet meget bedre, og prognosen er ofte god. Over 90 procent bliver helbredt af 1. linjebehandlingen. Det gælder især for de unge patienter, mens de ældre kan have lidt dårligere prognose, bl.a. fordi de har sværede ved at tåle den intensive kemoterapibehandling. Hodgkin lymfom er på trods af den relative sjældenhed en sygdom, der altid har været meget interesse for. Det er således en af de kræftsygdomme, hvor man først udviklede meget effektive behandlinger i form af kemoterapi og strålebehandling. På grund af den gode prognose, er det også en sygdom, hvor man har været meget optaget af at risikotilpasse behandlingen, fordi den kan give mange bivirkninger/senfølger.
Non-Hodkin er en meget mere heterogen sygdom, der består af mere end 50 typer, og som oftere ses hos ældre (over 60 år). Som ved Hodgkins lymfom opstår sygdommen også i lymfatisk væv, primært lymfeknuder men også i knoglemarv, milt eller andre organer som f.eks. tarm, lever eller lunger. Den mest almindelige form for non-Hodgkin er diffust storcellet B-celle lymfom (DLBCL).
Den næsthyppigste form for non-hodgkin lymfom er follikulært lymfom, som er mindre aggressiv. Det betyder, at det uden behandling vil vokse og sprede sig langsommere end et aggressivt lymfom. Denne type udgør 20-30% af alle non-Hodgkin lymfomer.
Vejen til den rigtige diagnose
”Når først patienten er blevet henvist til en hæmatologisk afdeling, går det som regel forholdsvis hurtigt med at sætte den rette betegnelse på sygdommen,” forklarer Tarec Christoffer El-Galaly. ”Når det er sagt, kan vejen forud for det i mange tilfælde være lang. Her skal man huske, at fordi vi taler om forholdsvis sjældne sygdomme, så er det langt fra alle praktiserende læger, der ser en lymfekræftpatient én gang om året. Når man ikke arbejder med disse sygdomme til daglig, er det en svær diagnose. Der findes ikke én form for undersøgelse, der med sikkerhed kan sige, at der er tale om lymfekræft. Man kan fx ikke altid se på en scanning, at det er lymfekræft. Hvis sygdommen udelukkende sidder i knoglemarven, kan en CT-skanning være helt normal. I disse tilfælde vil en knoglemarvsundersøgelse afsløre at det er lymfekræft. Generelt kræver diagnosen altid en vævsprøve –en lymfeknude eller stykke af andet væv for at fastslå, hvilken diagnose det drejer sig om. En lille nålebiopsi er ikke altid nok til at stille en sikker diagnose.
Når diagnosen er stillet, bliver patienten henvist til en hæmatologisk afdeling hvis ikke patienten allerede er i et forløb der. Her skal lægerne finde ud af, hvilket stadium sygdommen er i, det vil sige, om den involverer andre dele af kroppen. Det gør de ved forskellige undersøgelser, blandt andet PET- og CT-scanninger.
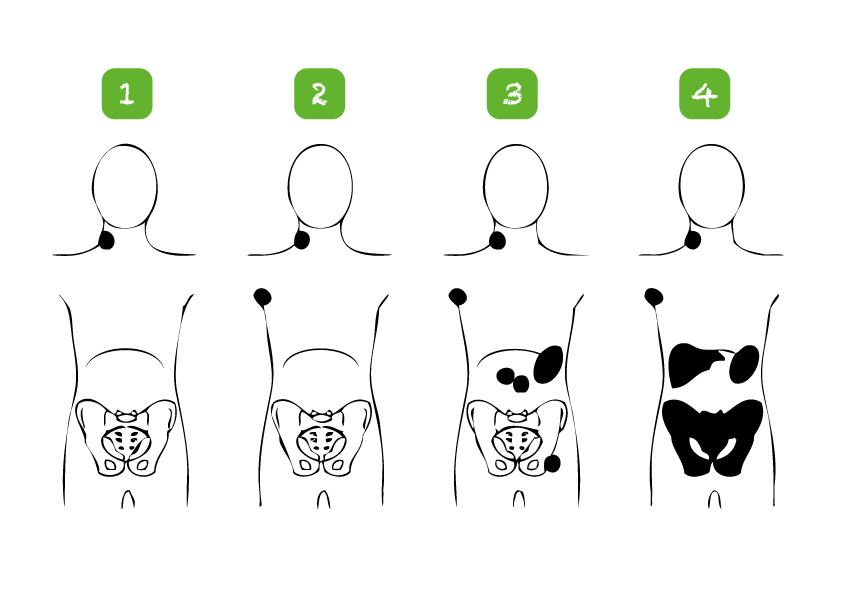
Lymfom har fire stadier. Er sygdommen i stadium et eller to, sidder den i én eller flere lymfeknuderegioner, enten i mellemgulvet (det hyppigste) eller under mellemgulvet. Ved stadium tre sidder sygdommen i lymfeknuderegioner på begge sider af mellemgulvet. Ved stadium fire har sygdommen spredt sig til organer uden for lymfesystemet. Stadium ét er således det laveste stadium, der som regel kræver mindst behandling og har den bedste prognose, mens stadium fire er det højeste stadium, som kræver mere behandling og har en lidt dårligere prognose.
Hvordan behandler man lymfekræft?
”Det kommer helt an på, hvilken type lymfekræft man har,” fortæller Tarec Christoffer El-Galaly. ”For det første skal man tage stilling til om der er brug for behandling hvis man har en af de milde former for lymfekræft. Derimod skal aggressive former for non-Hodgkin lymfom og Hodgkin lymfom som udgangspunkt behandles med det samme. Man skal også se på patientens alder og helbredstilstand. Der er med andre ord mange parametre, der afgør, hvilken behandling der den mest optimale. Skal man i behandling, er det som hovedregel oftest immun- og kemoterapi eller kemoterapi alene, der stadig er en vigtig del af behandlingen. Strålebehandling kan komme på tale ved meget lokaliseret sygdom. Dertil kommer de nye immunterapier og målrettede behandlinger, som man kan bruge alene eller i kombination med kemoterapi.”
”Når man vælger behandling, handler det også om, hvad patienterne gerne vil, og deres indstilling til behandling, herunder risiko for bivirkninger. Det gælder især når der findes mange forskellige behandlinger og altså ikke bare én, der er standard. Det kan være en opvejning mellem en mere intensiv behandling med flere bivirkninger eller en mildere behandling, hvor der er risiko for, at man skal behandles igen inden for et kortere tidsrum, men med færre bivirkninger. Det kan også spille en rolle, hvor hyppigt man vil komme på hospitalet.”
Er stamcelletransplantation en vej til helbredelse?
”Stamcelletransplantation kan i nogle tilfælde indgå som en del af standardbehandlingen, fordi vi tænker, det kan øge chancerne for helbredelse, hvis man fx har lymfekræft i hjernen. Nogle gange kan vi også bruge transplantation for at holde sygdommen i ro i længere tid selvom den ikke helbredes. Oftest bruges patientens egne stamceller – det kaldes en autolog stamcelletransplantation. De allogene transplantationer, hvor cellerne kommer fra et andet menneske, bruger vi sjældnere end de autologe inden for lymfekræft, men vi bruger dem ind imellem, hvis sygdommen er meget vanskelig at behandle med kemoterapi, f.eks. hvis en patienten indenfor kort tid har haft flere tilbagefald. Allogen transplantation kan være helbredende, men man skal huske, at der er en risiko for alvorlige bivirkninger, nogle gange livstruende, ved stamcelletransplantation. Derfor bør transplantationer, specielt allogene, kunne anvendes, når vi vurderer, at chancerne for at overleve transplantationen er rimelige i forhold til sygdommens prognose. Det vil i så fald altid ske i en tæt dialog med patienterne om fordele og ulemper. Der er ingen patient, der får en behandling, uden at give informeret samtykke.
CAR-T-cellebehandling kan nu gives som 2. linjebehandling til DLBCL-patienter, og i kulissen venter bispecifikke antistoffer. Kan du sige lidt om sygdommen og disse to behandlinger?
DLBCL er den hyppigste form for lymfekræft i den vestlige verden og med ca. 500 nye patienter om året i Danmark en relativt stor gruppe af patienter på de hæmatologiske afdelinger. Tarec Christoffer El-Galaly forklarer:
”Alle hæmatologiske kræftsygdomme er potentielt alvorlige og DLBCL er en livstruende sygdom. Men specielt DLBCL i et tidligt stadie hos yngre patienter har en meget god med tæt på 100 procents overlevelse efter nogle år. Hvis man tager alle grupper, så er den samlede chance for helbredelse på over 70 procent efter første linje behandling. Det er dog særligt alvorligt for de ca. 30 procent, der ikke reagerer godt nok på 1. linjebehandlingen. Her anvendes autolog stamcelletransplantation og fx CAR-T-cellebehandling hos de patienter der ellers er raske og yngre. Her taler vi generelt om patienter på under 70 år, uden det dog er nogen fast grænse. Det kommer an på patientens øvrige helbredstilstand.”
Sidst på året 2023 blev CAR-T-cellebehandlingen axicabtagene ciloleucel (axi-cel) godkendt af Medicinrådet til 2. linjebehandling af patienter med DLBCL, der har fået tilbagefald inden for 12 måneder efter 1. linje kemo-immunterapi. Det er en vigtig ny mulighed for danske patienter mener mange hæmatologer og deres livstruede patienter.
”CAR-T-cellebehandling er et vigtigt fremskridt, der tilsyneladende er meget effektivt hos nogle patienter. Det er ikke alle, det virker på, men det virker nogle gange hos patienter, hvor man har set dårlig effekt af kemoterapi. Det er en behandlingsform med en helt nye virkningsmekanisme, og det er ofte det, vi leder efter,” forklarer Tarec Christoffer El-Galaly. ”Hvis en kemobehandling ikke virker, vil en anden type kemo ofte heller ikke virke. CAR-T er en form for immunbehandling, hvor man i et laboratorie modificerer patientens egne celler på en måde, der gør dem i stand til at bekæmpe kræften, når de bringes tilbage i patienten. Det er et stort fremskridt. Det samme gælder de bispecifikke antistoffer, der kan virke hos patienter, der ikke reponderer på kemoterapi. Bispecifikke antistoffer har mange lighedstræk med CAR-T, men i modsætning til CAR-T-cellebehandling, så er de bispecifikke antistoffer en nemmere tilgængelig behandling i den forstand, at behandlingen ikke skal produceres til den enkelte patient.”
Bispecifikke antistoffer gives i Danmark indtil videre kun i forsøgsprotokoller og eller ved ansøgning om brug til enkelt patienter. I fremtiden bliver de bispecifikke antistoffer måske en foretrukken 3. linjebehandling efter CAR-T-cellebehandling – eller før.
”Kemoterapi vil have stor betydning i mange år frem, men med CAR-T-cellebehandling og bispecifikke antistoffer bliver vores palette større. Der er ingen tvivl om, at disse former for immunterapi er fremtiden. Det er en fantastisk spændende og positiv udvikling, men også et billede på, at det bliver stadigt mere kompliceret at være lymfom-læge, fordi der er så mange behandlingsmuligheder. Det er meget vigtigt, at vi nu også i Danmark har adgang til CAR-T-cellebehandling. Det er vigtigt for vores speciale, at vi er med på de nye behandlingsformer og lærer at bruge dem. Hvis man ikke har ’hands on’ på de nye behandlinger, går man glip af viden og erfaringer, og man vil hurtigt blive koblet af,” fastslår Tarec Christoffer El-Galaly.
Hvor vigtigt er det, at man som patient har en forståelse af, hvad det er for en sygdom, man er ramt af?
”Det kommer meget an på, hvordan man er som person. Nogle går meget op i at få viden om deres sygdom og læser alt, hvad de kan finde. De oplever det måske som en måde at få kontrol over situationen og den behandling, de skal igennem. Andre vil vide mindst muligt og glemme alt om sygdommen, så snart de forlader den hæmatologiske afdeling. Vi forsøger altid at give al den information, vi har, hvis patienten ellers vil have det. Men det er ikke alle patienter, der ønsker at vide alt eller kan rumme alt viden fra starten. Ofte er patienterne i en meget stresset situation, når man får en alvorlig diagnose. Derfor skal man som læge sørge for så vidt muligt at give nyttig og nødvendig information, som patienten kan tage imod på det tidspunkt. Ofte er det svært for patienten overhovedet at huske, hvad der er blevet sagt. På den anden side er der ofte tale om lange behandlingsforløb, hvor der er tid til at informere gradvist i et tempo, der passer den enkelte patient. Mange vil over tid få større overskud og efter en krisereaktion vil der indstille sig en hverdag, hvor mange lære at leve med sygdommen. Men jeg tror ikke, at man automatisk får et bedre liv med sygdommen, fordi man læser meget om den. Nogle lægger deres sygdom bag sig i hverdagen, tager tingene, som de kommer, og har det også fint med at leve på den måde. Vi omgås patienterne, som de gerne vil have det, og vores opgave er ikke at fortælle dem, hvad der er en rigtig eller forkert måde at være syg på. Der er lige så mange muligheder, som der er mennesker”
”Jeg har ikke nogen eksplicit holdning til, om patienter skal gå hjem og søge viden på internettet. Det må de helt selv bestemme. Min bekymring kan være, at det er svært at søge viden om sin egen sygdom på en helt objektiv måde. Der er en tendens til, at man hæfter sig ved de værste forløb og forventer det er normalen. Det skal man være opmærksom på. Man kan blive forfærdeligt bekymret selvom det ikke nødvendigvis er helt begrundet i fakta, og det er ikke godt for nogen. Man skal passe på med at sammenligne sig selv med tilfælde man finder på nettet – for det kan man ikke.”
”Vi bruger meget tid på at tale med vores patienter om deres behandling, og hvilke muligheder der er. At beslutte sig til, hvilken medicin man vil have, er ikke som at købe en ny bil. Valget af behandling kan have store konsekvenser for patienten, og er der tid til det, er det vigtig at tænke grundigt over, hvad der er det rigtige valg i forhold til ens livssituation. Men selvfølgelig er der tilfælde, hvor det er nødvendigt at træffe en hurtig beslutning og starte behandlingen hurtigt. I den slags situationer er der som regel kun én rigtig ting at gøre. Men når det fx drejer sig om en stamcelletransplantation, er der tid nok til man kan gå hjem og tænke over det og tale med sin familie.”

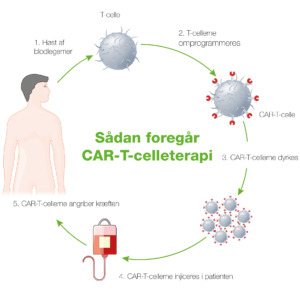 Sådan foregår CAR-T-celleterapi
Sådan foregår CAR-T-celleterapi



