Fra LyLe Nyt, december 2017:
Peter de Nully Brown, der overlæge på Rigshospitalet og klinisk lektor, talte på LyLes Jubilæumsweekend om lymfeknudekræft og tog os med i en generel gennemgang af sygdommen, dens hyppighed, årsag, behandling og immunsystemets vigtige rolle. Hans fokus var især på follikulært lymfom og diffust storcellet B-celle lymfom, der er de hyppigste varianter hos voksne i den største gruppe af lymfekræft: non-Hodgkin lymfomer.
Peter de Nully Brown, der udover sine opgaver som overlæge på den hæmatologiske afdeling på Rigshospitalet også er leder af forskningsenheden, lagde ud med at se hen over de godt 25 år, hvor han har arbejdet med lymfomer. En periode, hvor der er sket store fremskridt i behandlingen, men som har efterladt en lang række felter, hvor man stadig kan forbedre behandlingen. ”Vi når nok ikke helt i mål, men vi er nået ret langt,” slog Peter de Nully Brown fast i sin konklusion.
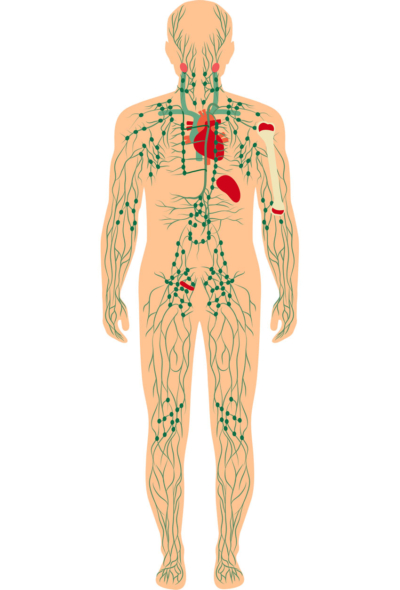
Lymfekræft eller lymfom er en fælles betegnelse for en lang række kræftsygdomme, der udgår fra en undergruppe af hvide blodlegemer, såkaldte lymfocytter, som normalt findes dels i kroppens lymfeknuder, men også i stort set alle andre organer i kroppen.
Generelt har der siden år 2000 været en vækst i antallet af danskere, der får diagnosticeret lymfekræft, der svarer til ca. tre procent om året. Fra omkring 1.000 tilfælde ved årtusindets begyndelse til i dag ca. 1.500. Heraf falder de ca. 1.200 under den store gruppe af såkaldte non-Hodgkins lymfomer.
”Der har været mange gisninger om årsagerne til denne stigning, og noget af forklaringen ligger som ved andre kræftsygdommen i, at vi bliver ældre, og at de ældre derved udgør en stigende andel af befolkningen,” fortalte Peter de Nully Brown. ”Men det kan ikke forklare det hele. Vi formoder, at hyppigheden vil fortsætte med at stige, og at vi omkring 2030 vil se 2.500 nye tilfælde om året.”
Fredelig eller aggressiv
”Det hyppigste spørgsmål, jeg får, er, om det er Hodgkin eller non-Hodgkin, og det er relevant nok, fordi Hodgkin opfører sig lidt anderledes end non-Hodgkin, men Hodgkin er sådan set bare én undertype. Non-Hodgkin betyder egentlig bare, at det ikke er Hodgkin. Der findes mere end 50 forskellige typer af non-Hodgkin lymfom, hvorimod Hodgkin lymfom er en mere homogen sygdom. Non-Hodgkin udgør ca. 80 procent af alle lymfeknudekræftsygdomme – altså langt hovedparten. Heraf er ca. 38 procent diffust storcellet B-celle lymfom.”

Lægerne skelner, når det gælder non-Hodgkin, mellem de mere fredelige og de aggressive. Det gode spørgsmål er selvfølgelig, hvad fredelig betyder i denne forbindelse?
”Det kan man selvfølgelig diskutere, men i den korte version betyder det, at man ikke behøver at gå i gang med behandling her og nu, hvis det ikke indebærer en ændring i prognosen,” forklarede Peter de Nully Brown. ”Ved ikke at behandle kan man skåne patienten for de bivirkninger, der altid følger med kræftlægemidler. Hvis et follikulært lymfom ikke udvikler sig, og man ikke har symptomer af det, så er der ikke grund til at gøre noget. Kemoterapi kan faktisk forværre prognosen, idet den kan medføre, at nogle af cellerne kan udvikle en ny mutation og dermed en ny egenskab, som kan gøre værre skade.”
Et af de store spørgsmål, når det gælder lymfekræft, er naturligvis, hvorfor man får disse sygdomme. Det ved man endnu ikke, selvom mange undersøgelser har forsøgt at påvise det, men resultaterne er langt fra entydige. Nogle har peget på livsstilsammenhænge som fx kostvaner, men de er langtfra sikre.
”Det, vi derimod ved med sikkerhed, er,” forklarede Peter de Nuly Brown, ”at der er nogle infektioner, som giver en øget risiko, og blandt dem er borelia et eksempel. Der er i sagens natur tale om en meget lille gruppe patienter. Hepatitis (leverbetændelse) er også en af de sygdomme, hvor der ses en sammenhæng. Endelige ved vi, at der er mavesårsbakterier, som spiller en rolle, men heldigvis kan man bekæmpe dem, hvis man finder dem. Det er vi blevet klart bedre til, og derfor er antallet af tilfælde, hvor der er en sammenhæng, blevet mindre. Vi ved, at det er afgørende, hvor længe man har båret rundt på disse bakterier. Hvis vi bærer på en bakterie i månedsvis, så kommer immunsystemet på overarbejde, og risikoen for at få lymfekræft vil stige. Vi vil naturligvis gerne kunne sige, at man ikke skal ryge, men lige præcis med lymfekræft ved vi, at rygning ikke spiller en rolle. Det samme gælder for alkohol. Endelig er der en risikofaktor i arvelighed. Har man nogle i den nære familie, der har lymfekræft, så er risikoen for at få det to gange større. Den genetiske disposition spiller altså en rolle.”
”Vi ved i dag, at det er meget forskelligt, hvordan vores immunsystem fungerer, og har man et immunforsvar, som af en eller anden grund er mindre effektivt, så er der også en risiko for, at systemet ikke kan få bugt med lymfekræftceller. Og i stedet for at fokusere på, om man har Hodgkin eller non-Hodgkin er det i virkeligheden mere relevant at interessere sig for, om man har en B-cellesygdom er T-cellesygdom. Det er fordi, vi her taler om to forskellige dele af vores immunsystem, og derfor er er behandlingen af disse sygdomme også meget forskellig.”
Ved alle B-cellesygdommene har man et protein på celleoverfladen – CD20 – som vi siden 1999 har haft antistoffer imod (rituximab), og det har vist sig at være meget effektivt og har forbedret behandlingsresultaterne betydeligt. Har man derimod en T-cellesygdom, kan man ikke bruge dette antistof. Det siger lidt om, hvor specifik behandlingen er afhængigt af, om det B- eller T-cellesygdom, der er problemet.
 Lymfesystemet består af lymfeknuder og lymfekar og findes i hele kroppen, hvor det fx bekæmper indtrængende bakterier eller virus. Klik på knappen og se den fine illustration og få en kort forklaring af, hvordan systemet virker.
Lymfesystemet består af lymfeknuder og lymfekar og findes i hele kroppen, hvor det fx bekæmper indtrængende bakterier eller virus. Klik på knappen og se den fine illustration og få en kort forklaring af, hvordan systemet virker.
Behandlingspaletten
”I mange tilfælde vælger vi som bekendt ikke at behandle overhovedet, og det er ikke udtryk for, at vi vurderer, at patienten alligevel ikke vil klare den. Når vi træffer det valg, er det alene fordi, vi vurderer, at der ikke er grund til at gøre noget,” forklarede Peter de Nully Brown.
”I dag er kemoterapi fortsat en vigtig del af behandlingen af lymfekræft, og denne behandling har som bekendt ikke noget godt rygte – først og fremmest på grund af bivirkningerne. Men man skal også være opmærksom på, at kemo er mange forskellige ting. Kemoterapi kan være en lille pille, som man knapt kan mærke, man får, fordi dosis er så lille. Men for mange er kemoterapi noget, man helst ikke vil have, men vi taler om et kæmpestort spektrum. Der kan være varianter af sygdommen, hvor man er nødt til at give lidt kraftigere kemoterapi. Det vil især være, hvis lymfekræften er kommet for tæt på nervesystemet – på hjernen. Det sker en gang imellem, og kemo har her som regel en gavnlig virkning.”
Strålebehandling retter sig ikke mindst mod de storcellede lymfomer og er et godt supplement til kemo, enten hvis der er meget lidt sygdom, eller hvis der er tale om meget store lymfeknuder (10-15 cm).
”Brugen af antistoffer i behandlingen har gjort, at man i nogle tilfælde kan skrue ned for kemoterapien, og ser man på, hvor mange kilo kemoterapi der er blevet brugt om året per patient, så vil man kunne konstatere, at det er gået betydeligt ned de sidste 15 år. Det er fint, at vi kan klare os med mindre, men vi kan ikke klare os uden. Jeg har kolleger, som erklærer, at vi lige om lidt kan klare os uden kemoterapi, men der er jeg nok lidt mere forsigtig,” fortalte Peter de Nully Brown.
”Immunterapi er et helt nyt behandlingsprincip for lymfekræft,” forklarede Peter de Nully Brown. ”Det ser ud til i visse sammenhænge at være utroligt effektivt og med bivirkninger, som er mildere, end vi er vant til. Men det er også bivirkninger af en anden type, som vi skal blive klogere på. Immunterapi påvirker nogle andre ting i kroppens funktioner end kemoterapi. Det er en styrke, men også en udfordring. Udfordringen er at tøjle de kræfter og sørge for, at de bliver sluppet løs på en målrettet måde, det vil sige mod sygdommen og ikke mod kroppen.”
”Personlig medicin tales der også rigtig meget om. Det handler om at skræddersy behandling og forebyggelse på baggrund af den enkeltes genetiske profil. På den måde vil det være muligt at undgå uvirksom medicin, der i værste fald kun giver bivirkninger. Der laves i disse år mange undersøgelser på dette felt, og teknologien har gjort store fremskridt, men det har ikke ført til specifikke behandlinger, som vi råder over i dag. Der vil gå nogle år endnu, før vi har den helt individuelle behandling.”
Og hvordan går det så?
”Generelt må vi sige, at behandlingen hjælper flere og flere. Flere overlever og længere i tid. Alene inden for de sidste 10-15 år er overlevelsen steget betydeligt. I dag lever 80 procent af patienterne fem år efter diagnosen. Ved årtusindeskiftet var det kun 70 procent. Disse tal dækker de 18-60-årige. Kigger man på patienter, der er 80 år og opefter, så har de fleste af dem også nogle andre sygdomme, som de kan dø af. Det er derfor, vi har fokus på de lidt ’yngre’. Vi er i dag så langt, at vi ikke kan forvente, at det vil blive bedre år for år. Vi er tæt på loftet, men kan håbe på, at vi i de kommende år kan reducere antallet af behandlinger for den enkelte patient, så vi kan få færre bivirkningerne, både på den korte og den lange bane,” sluttede Peter de Nully Brown.